Tumeurs à risque de dégénérescence
Il s’agit de tumeurs rares pouvant dans certains cas dégénérer en cancer ou causer des symptômes gênants. Elles sont souvent diagnostiquées sur des symptômes frustres ou sur un examen radiologique réalisé pour une autre raison.
Parmi ces tumeurs on distingue :
- les TIPMP : tumeurs intracanalaires papillaires et mucineuses du pancréas : transformation des canaux du pancréas en tumeurs sécrétant de la gélatine.
- les cystadénomes mucineux : kyste rempli de gélatine
- les tumeurs neuro-endocrines : tumeurs constituées de cellules pouvant sécréter des hormones de manière inadaptée.
- les tumeurs solides et pseudo-papillaires : tumeur proliférant localement.
Séquelles de pancréatite
La pancréatite est une inflammation du pancréas dont les 2 causes les plus fréquentes sont l’obstruction du canal du pancréas par un calcul et l’intoxication à l’alcool. Une chirurgie sur le pancréas peut être exceptionnellement nécessaire dans les suites d’une pancréatite. Il peut s’agir de l’ablation d’une zone de pancréas mort (nécrosectomie pancréatique) ou de l’évacuation d’un kyste séquellaire dans l’intestin grêle.
Interventions chirurgicales
Le pancréas est un organe profond de l’abdomen, situé en arrière de l’estomac. Il est en contact direct avec la première portion de l’intestin grêle, appelée duodénum, le canal transportant la bile, appelé cholédoque, et la rate. Plusieurs opérations du pancréas sont réalisables :
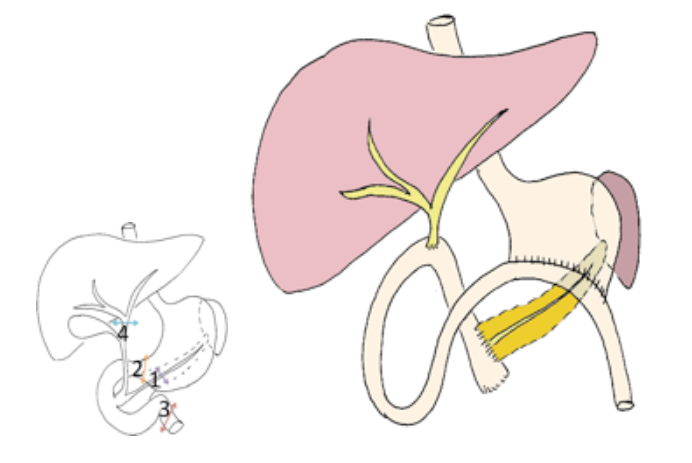
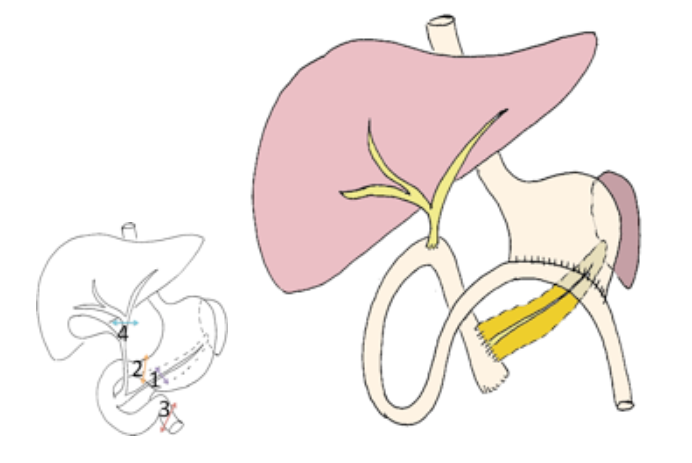
La Duodéno-Pancréatectomie céphalique (ou DPC)
C'est l’ablation du duodénum et de la partie droite du pancréas. L’opération emportera la tête du pancréas (flèche 1), la partie terminale de l’estomac (flèche 2), le début du jénunum (flèche 3), le canal cholédoque et la vésicule biliaire (flèche 4) constituant ainsi le carrefour entre les aliments, la bile et le suc pancréatique.
Il faudra alors reconstruire par différentes sutures en fin d’intervention :
- (1) entre l’estomac et l’intestin grêle pour permettre l’alimentation,
- (2) entre les canaux biliaires et l’intestin grêle pour permettre la vidange du foie et une meilleure digestion,
- (3) entre le pancréas et l’intestin grêle ou l’estomac pour permettre la vidange du pancréas et une meilleure digestion.
Dans certains cas, la veine porte (veine drainant l’intestin vers le foie) passe au contact de cette zone et peut être touchée par la tumeur. Elle peut parfois être retirée au cours de l’intervention, ce qui nécessite une nouvelle suture pour reconstruire ce vaisseau sanguin.
La Pancréatectomie gauche (PG)
Ou pancréatectomie distale, c' est l’ablation de la queue du pancréas. Elle peut être associée à l’ablation de la rate en cas de cancer, du fait de la proximité des deux organes et du risque de dissémination de la tumeur dans les ganglions de la rate, il s’agit alors d’une Spleno Pancréatectomie Gauche (SPG).
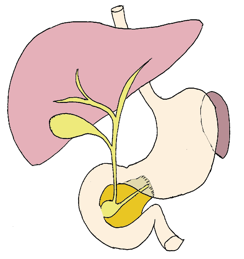
La Duodéno-Pancréatectomie totale (DPT)
C'est l’ablation totale du duodénum et du pancréas. Elle peut être associée à l’ablation de la rate en cas de cancer. Cette intervention peut être indiquée en cas de cancer ou de lésion pré-cancéreuse étendue tout le long du pancréas. Après ablation du duodénum et du pancréas, il est nécessaire de réaliser une suture entre l’estomac et l’intestin grêle et une suture entre les canaux transportant la bile et l’intestin grêle.
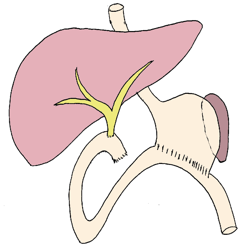
La pancréatectomie centrale
C'est l’ablation d’un segment de pancréas au niveau du corps du pancréas. La queue du pancréas est alors suturée à l’estomac pour la vidange de ses sécrétions dans l’intestin.
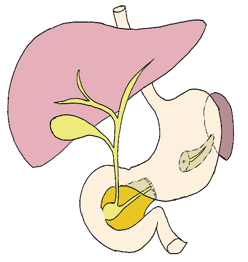
La tumorectomie pancréatique
Elle consiste à extraire une tumeur bénigne superficielle.
Comment se passe l’intervention ?
Dans tous les cas l’intervention se déroule sous anesthésie générale. Au préalable, le médecin anesthésiste peut être amené à réaliser une anesthésie péridurale en plaçan un cathéter de péridurale au niveau du dos, de façon à traiter le plus efficacement
possible la douleur liée à l’intervention. L’intervention chirurgicale peut être réalisée par voie coelioscopique ou ouverte (en laparotomie), en fonction de l’intervention et des difficultés attendues. En fin d’intervention, des drains peuvent être positionnés.
Après l’opération
Hospitalisation
- Les lieux de votre hospitalisation : Immédiatement après l’intervention, vous serez transféré soit en unités de soins continus (se trouvant au sein du service de réanimation) pour une surveillance attentive de quelques jours après duodéno-pancréatectomie céphalique ou totale, soit en salle de réveil pour une surveillance de quelques heures. Par la suite vous réintégrerez le service de chirurgie pour la fin du séjour. En cas de complication, il est possible d’être transféré en réanimation immédiatement après le traitement de cette complication pour une surveillance plus rapprochée.
- Le traitement de la douleur : la douleur liée à l’opération peut être soulagée par des médicaments anti-douleur administrés par perfusion ou par la bouche, et/ou une péridurale. Ces traitements sont personnalisés en fonction de votre intervention, de votre capacité à manger, et du niveau de la douleur. L’objectif principal est le soulagement le plus complet des douleurs liées à l’opération.
- L’alimentation et l’hydratation sont administrées par perfusion pour un meilleur confort et pour garantir des apports suffisants après une opération de type DPC. L’alimentation orale sera reprise au bout de quelques jours. Pour une intervention de type pancréatectomie gauche, l’alimentation orale sera privilégiée dès les premiers jours après l’intervention. Dans tous les cas, des compléments alimentaires vous seront proposés de façon à vous apporter suffisamment de protéines permettant une meilleure cicatrisation.
- Des drains peuvent être mis en place en fin d’intervention de façon à limiter ou dépister plus précocement certaines complications. Des contrôles de ces drains seront faits régulièrement jusqu’à leur ablation qui sera décidée par le chirurgien. Cette ablation sera réalisée par un(e) infirmier(e) au sein de la clinique ou à domicile, sur les consignes du chirurgien.
Retour au domicile et suivi
Le retour à domicile sera décidé en accord avec votre chirurgien. Un transfert en centre de convalescence (ou maison de repos) peut être justifié en fonction de la lourdeur du geste chirurgical, l’apparition de complications, ou chez des patients fragiles. Une consultation postopératoire est habituellement prévue à un mois de l’opération. En cas de problème entre votre sortie d’hospitalisation et cette consultation, vous pouvez contacter votre chirurgien à tout moment via le secrétariat ou les urgences de la clinique en cas d’urgence.
Complications et séquelles potentielles
De part sa fonction, sa structure et sa localisation dans l’abdomen, la chirurgie du pancréas peut entrainer des complications et séquelles :
La fistule pancréatique
Elle est la fuite de suc pancréatique à coté du pancréas. Cette fuite est bénigne dans la majorité des cas, mais peut se compliquer d’une infection (abcès) ou d’un saignement. Ces complications nécessitent habituellement un traitement spécifique réalisé soit par un radiologue (évacuation de l’abcès par un drain, obstruction du vaisseau responsable du saignement), soit par un endoscopiste (évacuation d’un abcès ou d’une fistule vers l’estomac ou l’intestin) soit par le chirurgien au bloc opératoire. Dans les suites de ce traitement, une surveillance rapprochée est nécessaire et justifie une hospitalisation de quelques jours en réanimation.
La gastroparésie
C'est une paralysie de l’estomac après DPC. Elle est généralement transitoire. Elle se manifeste par des nausées et vomissements. Son traitement associe en général une mise à jeun, la pose d’une sonde de vidange de l’estomac, et l’administration de médicaments stimulant la contraction de l’estomac.
Le diabète
C'est la conséquence d’une insuffisance de sécrétion d’insuline. Il survient obligatoirement après l’ablation complète du pancréas et dans moins d’un tiers des cas après une ablation partielle de cet organe. Il nécessite des soins classiques du diabète avec une surveillance régulière du taux de sucre et l’injection d’insuline. En cas d’apparition d’un diabète au cours de l’hospitalisation, un médecin spécialisé dans le traitement du diabète propose un traitement personnalisé.
La diarrhée
C'est la conséquence d’une insuffisance de sécrétion de suc pancréatique. Elle survient fréquemment après DPC, et diminue au bout de quelques semaines. Son traitement repose sur des médicaments pris par la bouche : gélules de suc pancréatique (Créon, Eurobiol) à chaque repas et ralentisseurs du transit intestinal.
Tumeurs du pancréas